気管挿管
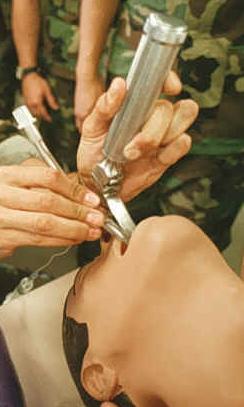
気管挿管(きかんそうかん、英: Intubation)は、口または鼻から喉頭を経由して「気管内チューブ」を挿入する気道確保方法。
目次
1 適用
2 挿管器具
3 挿管操作
4 正しく気管挿管されたことの確認
5 合併症
6 気道確保困難
6.1 予測のための指標
6.1.1 12の術前評価項目を用いてCVCIの可能性を予測するモデル
6.1.2 Mallampati分類
6.1.3 Cormack分類
6.1.4 upper lip bite test(ULBT)
6.2 挿管困難症に対する気道管理
7 気道の神経ブロック
8 法整備
9 問題
10 関連項目
11 脚注
12 関連図書・メディア
13 外部リンク
適用
気管挿管は「確実な気道確保」と「誤嚥の防止」のため施行される。一般に以下の場合に行う。
意識レベル低下
昏睡状態、特に心肺停止患者における気道確保に行われる。- 全身麻酔
全身麻酔にて、特に人工呼吸管理を施行する場合に行われる。
気管支鏡検査
気管支鏡検査にても行うこともある。また、レーザー治療や気管支へのステント留置における処置の際に行われる。
挿管器具
一般に以下が必要とされる。その他手術時は必要に応じて薬剤等も使用される。
気管内チューブ(Endotracheal tube)
- 用いられるチューブは「気管チューブ」もしくは「挿管チューブ」とも呼ばれる。頭頚部手術時には金属コイル入りでチューブが変形しないタイプが用いられる。肺手術など片肺を脱気する必要がある手術時は片肺換気(分離肺換気)も可能なタイプが用いられる。経口挿管時にチューブの形状を保つためにスタイレット(Stylet)と呼ばれる金属棒が使用されることがある。
喉頭鏡(Laryngoscope)
- 喉頭展開時に使用される。現在では光ファイバーで喉頭部をディスプレイで確認できるタイプも存在する。マッキントッシュ型がもっとも一般的である。大きさにより,1〜4号まである。
- マギール鉗子(Magill Forceps)
- 挿管困難時にチューブの先端を把持し誘導するために使われる鉗子。主に経鼻挿管の時に使用される。うっかりカフをつかむと、カフが破れてしまうので、注意が必要である。
- 気管支ファイバースコープ(Bronchofiberscope)
気管支鏡の一種である柔軟な気道確保器具。気道確保困難が予測される症例での気管挿管、予期せぬ挿管不能・マスク換気不能時の気管挿管に使用する。それ以外に頸椎が不安定な症例にも使用される。目で確認しながら挿管できるので、安全かつ確実な方法と考えられているが、気道閉塞や食道挿管などの重篤な合併症も起こることがある。- 利点としては、気道の変形や病変を目で確認しながらスコープ先端の角度を調節することで、気管内に進めることができる点がある。
- 欠点としては、技術が必要な点と、チューブをファイバースコープ越しに進める際、チューブが披裂軟骨などに当たり、挿入が困難となりうる点がある。対策として、太い気管支ファイバースコープを用いること、細い気管チューブを用いることで成功率を上げることができる。
挿管操作
挿入経路は大別して経口挿管、経鼻挿管があるが、一般的に経口が多い。口腔内手術の際等に経鼻挿管が行われる。
手術などで一般的に行われている、喉頭鏡を用いた経口的な気管挿管について記す。
- 気道の評価
- 挿管が行いやすいかどうか評価する。気道確保困難(後述)が予想されれば、適した気道確保デバイスを用意しておく。
- 器具の準備
気管内チューブの先端バルーンにシリンジで空気を送り、漏れがないか確認する。必要に応じてスタイレットを挿入し形状を整えておく。また、喉頭鏡のライトが点灯することを確かめる。その他、吸引器を含む必要な器具を準備しておく。
- マスク換気
バッグバルブマスク(Bag valve mask)に100%酸素を送気し十分な換気を行う。これにより、挿管操作中の無換気状態でも数分間は低酸素状態を予防できる。ただし食後等で胃に内容物がある状態(full stomach)の患者に施行する場合はマスクによる換気は行わず、別の介助者に輪状軟骨圧迫(cricoid pressure)を行ってもらい食道閉鎖を行ってもらう。(ガイドライン2010では、輪状軟骨圧迫は行わないこととされている。)
- その他の前処置
- 開口させ、口腔内に異物等がないことを確認し、あれば取り除く。
- 患者に意識がある場合、喉頭鏡による喉頭の観察や気管挿管は苦痛を伴うため、鎮静薬や鎮痛薬を投与する。
- 喉頭展開
- 左手で喉頭鏡を持ち、喉頭鏡のブレードを開口器として用い、咽頭の後壁、および喉頭蓋を観察する。ブレード先端を喉頭蓋にかける、あるいはブレード先端で喉頭蓋の基部を圧迫することにより喉頭蓋を挙上し、喉頭を展開する。声門が見えれば理想的である。
- 構造の同定が難しい場合、前頸部に圧迫を加えることで視野が良くなる場合がある。
- 挿管
- 喉頭蓋を目視にて確認しながら、右手で気管内チューブを喉頭に挿管する。挿管したら直ちにスタイレットを抜去し、先端バルーンにシリンジで空気を送り固定する。
- なお、マスク換気から挿管にかけての頭頸位は頭を枕の上において後屈(進展)させた状態にする。この頭頸部の姿勢が空気を吸い込んでいるときの姿勢に似ているので、スニッフィングポジション(スニッフィング位・嗅ぐ姿勢)と呼ばれる。口から声門までが一直線に近づくので、気管挿管およびフェイスマスクを用いた換気の際には最適とされている。[1]
- 換気の確認
- チューブに送気しながら聴診器にて両肺・胃を聴診し換気音を確認する。片方の肺でのみ換気音が聴取された場合、片肺挿管になっていることが考えられ、胃にゴボゴボという音が聴取された場合、気管ではなく食道に挿管されていることが考えられる。カプノグラムによって換気を確認することや、気管支ファイバースコープや胸部X線撮影にてチューブの位置を確認することも可能である。チューブの位置は手術時の体位変換等により変わってしまうことがあるため再確認することが望ましい。
- チューブの固定
- 挿入長を調整し、テープ等にて口角に固定する。
正しく気管挿管されたことの確認
気管内チューブが気管内にあることの確認法として以下のようなものがある。なお、1~6に関しては食道挿管になっていても確認できてしまうことがあるので、注意が必要である。8が最も確実な方法である。
胸郭が上下する- 両胸部の聴診で呼吸音が聴取できる
- 上腹部の聴診では呼吸音が聴取できない
- 呼気時に気管内チューブの内面が曇る
- 胸部を圧迫すると空気が気管内チューブから出てくる
- 頚部に指を置きながら気管内チューブのカフを膨らませると、カフの膨らみを経皮的に感じることができる
- 気管内チューブに20~50mLの注射器を接続し陽圧をかけると、抵抗なく空気が戻ってくる
- 呼気二酸化炭素濃度が連続的に検出されている
合併症
- 歯牙損傷
- 起こりやすい合併症の一つ。上切歯に多い。挿管の際に喉頭鏡によって損傷する。折れた歯が気管または食道内に迷入することもある。歯周病で元々の動揺性が強いときに、脱落してしまうこともある。
- 食道挿管
- 最も起こりやすい合併症の一つ。喉頭を目視出来ない場合の挿管に起こりやすい。誤挿管した場合は即座に抜去する。通常聴診器にて肺の換気音が確認出来ないことや排気のCO2をモニターすることで確認できる。気付かないままの場合は窒息に至り得る。
- 片肺挿管
- よくある合併症の一つ。気管内チューブを奥に挿入し過ぎることで、先端が片方の気管支に挿入されることで片側の肺のみの換気になってしまうこと。通常聴診器にて両肺の換気音の聴取にて確認する。
- 粘膜壊死
挿管チューブのカフで圧迫されると、粘膜に血液が流れなくなり、粘膜表皮の細胞障害が発生する。特に小児の喉頭や気管の粘膜はデリケートであり、粘膜の損傷を防ぐためカフなしを使用することもある。気管チューブのカフが原因で粘膜壊死を起こし、のちに喉頭・気管狭窄を起こした例も報告されている。
- 喉頭痙攣
- 喉頭筋(随意筋)の収縮によって声帯の閉塞をきたしたもの。全身麻酔導入時と覚醒時に起こりやすい。気道異物、低酸素状態、咽頭部での操作、バルビツレートなどが原因となる。マスクによる100%酸素の加圧人工呼吸でたいていの場合は治まる。
- 気管支痙攣
- 気管支平滑筋(不随意筋)の攣縮で、筋弛緩薬を投与しても改善しない。気管支喘息の既往のある患者だけでなく、気管内チューブや気道異物が原因となって起こるとされている。
- 悪性高熱症
骨格筋細胞内のCaイオン上昇による筋収縮の異常亢進とそれに伴う発熱が原因病態とされている。スキサメトニウムを使った場合に多く報告されている。かつては死亡率が80%を超えていたが、ダントロレンの使用により15%程度まで低下している。家族内発生がみられるため、術前の問診が大切である。近年ではスキサメトニウムの使用が激減したために本症の報告も激減した。
- バッキング
- 気管挿管中の咳のことで、気道反射の亢進と考えられている。多くの場合、浅麻酔が原因である。バッキングに引き続いて気管支痙攣や喉頭痙攣に移行することもあるため注意が必要である。気管内チューブが気管分岐部に接触している場合は、チューブの位置を変更する必要がある。挿管前の気道の表面麻酔が予防措置として有効である。
気道確保困難
さまざまな理由により気道確保が困難な症例が存在する。マスク換気が困難な場合、気管挿管が困難な場合、どちらも困難な場合、マスク換気が不能な場合がある。特に、気管挿管が困難な症例のことを挿管困難症と呼ぶ。
例えば、口腔や咽頭、喉頭の形には個人差があり、舌根によって気道が閉塞しやすい場合や、喉頭鏡を用いても喉頭が観察できない場合がある。また、上気道に腫瘤や外傷がある場合や、頚椎症等により首の可動域に制限がある場合も気道確保が困難となる。
予測のための指標
気道確保困難を予測・評価する指標として以下のようなものがある。
12の術前評価項目を用いてCVCIの可能性を予測するモデル
Kheterpalのモデルを一部改変したもの。[2]換気不能・挿管不能(CVCI: cannot ventilate, cannot intubate)が同時に発生すると、致死的になる。CVCIの発生する原因に12の危険因子があり、多いほどCVCIの発生する危険性が高くなる。[1]
- Mallampati分類のクラスⅢあるいはⅣ
- 頚部放射線後、頚部腫瘤
- 男性
- 短い甲状頤間距離
- 歯牙の存在
- body mass index≧30kg/m²の肥満
- 46歳以上
- アゴひげの存在
- 太い首
睡眠時無呼吸症候群の診断
頸椎の不安定性や可動制限- 下顎の前方移動制限
Mallampati分類
術前に気管挿管が困難かどうかを推測するための診察所見の一つ。Mallampatiという人によって報告されたので、Mallampati分類と呼ばれる。
患者を立位か坐位で診察して、自発的に口を開けてもらい、可能な限り舌を突出させた状態で咽頭を観察する。その見える程度を4段階に分けた分類法であり、開口時の口蓋弓、軟口蓋、口蓋垂が見えにくいほど挿管困難になる確率が高い。[1]
- クラスⅠ: 口蓋弓、軟口蓋、口蓋垂が見える。
- クラスⅡ: 口蓋弓、軟口蓋は見えるが、口蓋垂は舌根に隠れて見えない。
- クラスⅢ: 軟口蓋のみが見える。
- クラスⅣ: 上記の全てが見えない。
Cormack分類
喉頭展開後の声門の見え方の分類であり、4段階に区分される。グレードⅢ、Ⅳではチューブを気管に挿入することが困難(挿管困難)と判断される。一方、グレードⅠ、Ⅱでもチューブをスムーズに挿管できないこともある。[1]
- グレードⅠ:声門のほぼ全体が観察できる。
- グレードⅡ:声門の一部が観察できる。
- グレードⅢ:披裂軟骨部や声門は見えないが、喉頭蓋は観察できる。
- グレードⅣ:声門も喉頭蓋も観察できない。
upper lip bite test(ULBT)
下顎可動域を調べる方法で、下顎を前方に移動してもらい、下の歯列が上口唇を噛むことができるか調べる。Cの場合はマスク換気も気管挿管も困難となる可能性がある。[1]
- A:下歯列が上口唇を完全に噛むことができ、上口唇が見えない
- B:下歯列が上口唇を部分的に噛むことができ、上口唇の一部が見える
- C:下歯列が上口唇を噛めない
挿管困難症に対する気道管理
- 気管挿管以外での換気
- 気管挿管が必ずしも必要でない場合、ラリンジアルマスクに代表される声門上器具やフェイスマスクによる換気も考慮する。ただし、これらの方法は気管挿管よりも確実性に欠け、手術や処置の途中で気管挿管が必要になる場合がある。
- 気管支ファイバースコープの利用
- チューブを喉頭まで進めた後、チューブを通して気管支ファイバースコープを気管内に進め、最後にチューブを気管内に進める。喉頭以降の気道を目視しながら挿管が行えるため確実性が高い。ラリンジアルマスクと併用することもできる。
- 逆行性挿管
- 気管支ファイバースコープを用意できない場合や気管支ファイバースコープを用いても挿管できない場合に行う。硬膜外麻酔用の針を輪状甲状靭帯に刺して喉頭内腔まで進め、針を通してガイドワイヤーを進めて口から出す。経口挿管の場合はこのワイヤーをガイドにしてチューブを挿管する。経鼻挿管の場合、鼻からカテーテルやワイヤーを進めて口から出し、喉頭からのワイヤーと合わせて鼻から喉頭まで続く一本のガイドとし、これを用いて挿管する。
- 気管切開
- ほかの手段では換気を得られない場合や上気道に異物や腫瘍、外傷があり閉塞している場合、あるいは頭頚部の手術の際に行う。前頸部から気管を切開し気管内カニューレを設置する。
気道の神経ブロック
- 舌咽神経ブロック
- 舌の後方1/3、喉頭蓋谷、喉頭蓋前面、咽頭壁、扁桃腺が麻酔される。
- 患者を開口し、舌を圧排し22~25ゲージの脊麻針を扁桃弓後下部に刺入し、血液の逆流がないことを確認した後、局所麻酔薬を注入する。対側にも同様に麻酔を行う。4%リドカインを染みこませた綿を扁桃弓後下部に正確に留置し5分間待つという方法もある。[3]
- 上咽頭神経ブロック
舌根部、喉頭蓋、披裂喉頭蓋ひだ、披裂部が麻酔される。- まず舌骨を同定し、ブロックする側へ動かす。舌骨大角に25ゲージ針を刺入、接触したら下方に針先を動かし、1~2mm進める。血液の逆流がないことを確認した後、局所麻酔薬を注入する。反対側にも同様の手技を行う。[3]
- 経気管表面麻酔
声帯下の喉頭、気管が麻酔される。
甲状軟骨と輪状軟骨の間にある輪状甲状膜を同定する。同部位を20~22ゲージの静脈留置針で穿刺し、外筒を留置する(柔らかいカテーテルを使用すれば、患者が咳をしたときに気管後壁の損傷を避けることができる)。外筒に接続したシリンジで空気を吸引した後(カテーテルの先端が期間内にあることを確認する)、2%リドカイン2~3mLを素早く注入する。患者が咳きこみ、局所麻酔薬が気管表面に広がる。[3]
法整備
日本では「気管挿管」は医療行為とされ、医師や歯科医師以外には気管挿管の施行が許されなかった。しかし、2004年7月1日から救急救命活動中の心肺停止状態の患者に対する気道確保の方法のひとつとして、所定の講習と実習を受けた救急救命士にも認められることになった。この場合、救急救命士は病院で手術を受ける患者の同意を得て気管挿管の実習を行うことになる。
救急救命士は消防学校や救急救命士養成所等で気管挿管に関する講習を受講した後、都道府県のメディカルコントロール協議会(以下、「MC」)によって認証された医療機関で全身麻酔症例での気管挿管を30例以上成功実施し、病院実習修了証の交付を実習病院より受け取り、MCより認定を受けることができる。MCより認定を受けた救急救命士を「気管挿管認定救急救命士」という。
これに伴い更なる法整備が行われ、同じ医療者である看護師も「従来通り気管内挿管を行ってよい」という一文が付け加えられたが、実際の授業カリキュラムや学習内容について挿管手技の授業や実習は無い。
問題
救急救命士に気管挿管の実施が認められるようになった契機として、2001年10月に秋田市消防本部において、組織的・地域ぐるみで違法との認識がありながら、救急救命士の気管挿管が容認されていたことが挙げられる。これは医師法違反であることが指摘されたが、このようなケースは秋田市以外でも認められ、大きな社会問題となった。その後、比較的同情的な世論の高まりを受ける形で法律が整備され、メディカルコントロール体制(医師が救急救命士の医療行為を含む病院前の救急活動の質を管理・監督する体制)を構築した上で、2004年7月から所定の講習・実習を受けた救急救命士が気管挿管が可能となっている。
救急救命士の気管挿管解禁後の問題として、2007年5月と6月には愛知県と福岡県において救急救命士による誤挿管(食道挿管)事故が起きている。いずれのケースも誤挿管との因果関係は不明とされているが、患者は死亡しており、有効性と安全性に向けた更なる検証が求められる。
2007年5月に愛知県名古屋市において生じた事例では全国的にニュースとなり、心筋梗塞の女性患者に対し、救急救命士によって気管挿管が施行されたが、単純に患者宅と受入れ先の病院まで車での所要時間は7分程度であったが、現場で対応した名古屋市消防局の救急救命士が気管挿管の施行に手間取り、結果的に搬送時間が30分以上もかかってしまった。結局患者は死亡に至り、後の報告で食道挿管であったことも確認された。この事例に対し「気管挿管に拘らず早期に病院へ搬送すべきであった」との意見が多く出された。
関連項目
- 人工呼吸
- 気管切開
- 二次救命処置
- 救急救命士
脚注
- ^ abcde周術期管理チームテキスト 第3版, 公益社団法人 日本麻酔科学会(発行), 2016年8月10日発行
^ Kheterpal S, Healy D, Aziz MF, Shanks AM, Freundlich RE, Linton F, Martin LD, Linton J, Epps JL, Fernandez-Bustamante A, Jameson LC, Tremper T, Tremper KK; Multicenter Perioperative Outcomes Group (MPOG) Perioperative Clinical Research Committee. Incidence, predictors, and outcome of difficult mask ventilation combined with difficult laryngoscopy: a report from the multicenter perioperative outcomes group. Anesthesiology 2013; 119: 1360-9.
- ^ abcアーサー アチャバヒアン; ルチル グプタ (2015年9月30日発行). ビジュアル麻酔の手引き. メディカルサイエンスインターナショナル.
関連図書・メディア
- 『気道確保のすべて 麻酔科診療プラクティス』高崎真弓・稲田英一・弓削孟文・岩崎寛(編集) 文光堂 ISBN 4830628170(2003/12)
- 『必ずうまくいく!気管挿管―カラー写真とイラストでわかる手技とコツ ビジュアル基本手技』青山和義(著) ISBN 4897063302, 2004/06発行 (目次)
- 『映像で学ぶ救急救命士のための気管挿管』CD-ROM(2枚組)島崎修次・山本保博・田中秀治(監修)、NECメディアプロダクツ(制作)、へるす出版
- 『周術期管理チームテキスト 第3版』日本麻酔科学会・周術期管理チーム委員会(編集) 公益社団法人 日本麻酔科学会(発行) 2016年8月10日
外部リンク
救急・災害医療ホームページ
- 救急救命士の救命活動について
- 救急救命士による気管挿管の業務プロトコル(Q&A付き)
秋田市の救急救命士による気管挿管に関する4学会合同調査報告書(日本救急医学会、日本麻酔科学会、日本臨床救急医学会、日本蘇生学会)