双極性障害
| 双極性障害 | |
|---|---|
 双極性障害は抑うつと躁の間の移り変わり によって特徴づけられる病である | |
| 分類および外部参照情報 | |
| 診療科・ 学術分野 | 精神医学, 心理療法 |
ICD-10 | F31 |
ICD-9-CM | 296.80 |
| OMIM | 125480 309200 |
| DiseasesDB | 7812 |
| MedlinePlus | 001528 |
| eMedicine | med/229 |
| Patient UK | 双極性障害 |
| MeSH | D001714 |
双極性障害(そうきょくせいしょうがい、英: Bipolar disorder)は、躁病(そうびょう)と抑うつの病相(エピソード)を循環する精神障害である[1][2][3][4]。
ICD-10と以前のDSM-IV(1994年)では、うつ病とともに気分障害に分類されている[5]。ICD-10における診断名は双極性感情障害であり[6]、もっと古くは躁うつ病(そううつびょう、(躁鬱病)と呼ばれた。
双極I型障害と、より軽い軽躁病のエピソードを持つ双極II型障害とがある。双極性障害の躁状態、うつ状態はほとんどの場合回復するが、90%以上再発する。単極性の(躁病のない)うつ病は異なる経過をたどる。発病のメカニズムや使われる薬は異なる。
気分安定薬による予防が必要となることが一般的である[7]。双極II型障害に対しては証拠が少なく薬物療法はケースバイケースで判断する[8]。生活習慣の改善が必要となる[7]。障害とは生涯にわたるつきあいとなる。20年後の自殺率は6%以上高く、その他の不安障害、薬物乱用などの併発も多い[9]。
世界保健機関(WHO)は世界で6000万人が罹患していると推定している[3]。好発年齢は25歳で[9]、初回発病は15-19歳からであり12歳以下は稀である[2]。35歳以上でも別の原因が念頭に入れられる[10]。一卵性双生児における一致率は50 - 80%と、二卵性双生児 (5 - 30%) よりも高いことから、遺伝要因の関与が高いことが指摘されている[11]。
目次
1 定義
2 症状と診断
2.1 躁病エピソード
2.2 抑うつエピソード
2.3 混合性エピソード
2.4 軽躁病エピソード
2.5 うつ病との違い
3 他の障害の併存と鑑別
3.1 診断補助
4 原因
5 疫学
6 治療
6.1 心理社会的治療
6.1.1 心理教育
6.1.2 対人関係社会リズム療法 (IPSRT)
6.1.3 認知行動療法
6.1.4 その他の精神療法
6.2 薬物療法
6.2.1 気分安定薬
6.2.2 抗精神病薬
6.2.3 抗うつ薬
6.2.4 抗不安薬
6.2.5 服薬継続の必要性
6.3 その他の治療法
7 子供の双極性障害
8 支援
9 歴史
10 芸術的才能との関連
11 注釈
12 出典
13 参考文献
14 関連項目
15 外部リンク
定義
精神医学的障害の一種である。
症状と診断
双極性障害は、躁病を伴う双極I型障害(英: bipolar I disorder)と、軽躁病を伴う双極II型障害(英: bipolar II disorder)に区分される[2]。躁病、または混合状態が1回認められれば、双極I型障害と診断される。抑うつと躁病と、これらの症状のない寛解期とをはさみながら循環することが多い。躁病あるいは抑うつから次のエピソードまでの間隔は平均して数年間である。また、躁病と抑うつの症状が混ざって出現する混合状態(混合性エピソード)が生じる場合もある。
一方で、双極II型障害では、抑うつと軽躁病のエピソードのみが認められる。軽躁病は、患者や家族には病気とは認識されにくいため、自覚的には反復性のうつ病であると考えている場合も多い。症例によっては特定の季節に再発を繰り返すこともある。抑うつから急に躁状態になること(躁転)はまれでなく、一晩のうちに躁転することもある。また1年のうちに4回以上の抑うつエピソード、躁病エピソードを繰り返すものを急速交代型(英: Rapid Cycler)と呼ぶ。
双極性障害の診断は専門家であってもしばしば困難である。とくに、純粋な単極性うつ病から、双極性障害を原因とした抑うつを鑑別することは困難である。若年発症では、最初のいくつかのエピソードは抑うつである可能性が高い[12]。双極性障害の診断は躁病または軽躁病エピソードを必要とするため、多くの患者は最初の診断および治療ではうつ病とされていた[13]。
双極性障害の患者には、なんらかのパーソナリティ障害が伴っているケースが高いことが、統計的に確立している[2]。その中でも、境界性パーソナリティ障害を疾患にもつ患者の双極性障害の確率が高いとされている。双極性障害の研究の第一人者であるハゴップ・アキスカルは、はじめ抑うつ神経症、境界性パーソナリティ障害と気分障害に関する研究を行っていたが、双極性障害を限定的に定義する診断基準に疑問を持っていた。「三環系抗うつ薬で躁転を示す気分失調症は双極型とすべきである」「思春期前にも躁・軽躁エピソードが見られる」「双極性障害は社会的適応、対人関係、薬物乱用に影響する」など指摘。多くの症例を双極スペクトラム概念としてとらえる必要性があると説いた。それ以前にもクレペリンが双極性障害の様々な経過類型について記述しており、双極性障害を一元的にとらえていたとされる[14]。
躁病エピソード
躁病とは、気分の異常な高揚が続く状態である。躁病の初期には、患者は明るく開放的であることもあるが、症状が悪化するとイライラして怒りっぽくなる場合も多い。自覚的には、エネルギーに満ち快いものである場合が多いが、社会的には、離婚や破産など種々のトラブルを引き起こすことが多い。アメリカ精神医学会によるガイドラインDSM-IV-TRによる躁状態の診断基準は、以下の症状がAを含む4つ以上みられる状態が1週間以上続き、社会活動や人間関係に著しい障害を生じることである[15][16]。
- A. 気分が異常かつ持続的に高揚し、開放的で、またはいらだたしい、いつもとは異なった期間が少なくとも1週間持続する。
自尊心の肥大: 自分は何でもできるなどと気が大きくなる。- 睡眠欲求の減少: 眠らなくてもいつも元気なまま過ごせる。
- 多弁: 一日中しゃべりまくったり、手当たり次第に色々な人に電話をかけまくる。
- 観念奔逸: 次から次へ、アイデア(思考)が浮かんでくる。具体的には、文章の途中で、次々と話が飛ぶことなども含まれる[17]。
- 注意散漫: 気が散って一つのことに集中できず、落ち着きがなくなる。
- 活動の増加: 仕事などの活動が増加し、よく動く。これは破壊的な逸脱行動にも発展しうる。
- 快楽的活動に熱中: クレジットカードやお金を使いまくって旅行や買物をする、逸脱行動に出る。
抑うつエピソード
双極性障害の抑うつは単極性のうつ病と症状が似ており、完全に区別はできない。うつ病と異なり、抗うつ薬の処方は躁転させる危険性が高いため、出来るだけ処方を控えるようになっている。特に、三環系抗うつ薬と呼ばれる古いタイプの抗うつ薬では、躁転、急速交代化など、悪化する恐れがある。単極性のうつ病に比べると、難治な傾向があると言える。DSM-IV-TRによるうつ状態の診断基準は、以下の症状が5つ以上みられる状態が2週間以上続き、社会活動や人間関係に著しい障害を生じることである[15][16]。これらの症状のうち少なくとも1つは、(1)抑うつ気分、あるいは(2)興味または喜びの喪失である。
- 抑うつ気分。
- 興味、喜びの著しい減退。
- 著しい体重減少、あるいは体重増加、または、食欲の減退または増加。
- 不眠または睡眠過剰。
- 精神運動性の焦燥または抑止。
- 疲労感または意欲の減退。
- 無価値感、または過剰であるか不適切な罪責感。
- 思考力や集中力の減退、または、決断困難がほとんど毎日認められる。
- 死についての反復思考(死の恐怖だけではない)、特別な計画はないが反復的な自殺念慮、または自殺企図するためのはっきりとした計画。
混合性エピソード
抑うつの特徴と躁病の特徴が両方見られる状態を指す。行動は増えているのに気分はうっとうしいという場合が多いため、自殺の危険が高い。DSM-IV診断基準では、混合状態が出現した場合、双極I型障害と診断される。近年、DSM-IVの混合性エピソードの診断基準を完全に満たさなくても、ある程度、躁病と抑うつが混在していれば混合状態と見なすという立場もあり、焦燥が強いうつ状態を抑うつ混合状態と呼ぶ場合がある。その場合は、双極II型障害でも混合状態が見られることになる。DSM-IV-TRによる混合状態の診断基準は、躁病エピソードの基準と抑うつエピソードの基準が1週間以上続き、社会活動や人間関係に著しい障害を生じることである[15]。
軽躁病エピソード
躁病と類似しているが、入院するほど重篤ではなく、精神病性の特徴(幻聴・妄想)もないなど、社会生活に大きな支障を来さないことが特徴である。期間の面でも、躁病は7日以上とされているのに対し、軽躁病は4日間以上とされている。過去の軽躁病を的確に診断することは容易ではない。DSM-IV-TRによる 軽躁病の診断基準は、以下の症状がAを含む4つ以上みられる状態が4日間以上続くことである[15][16]。
- A. 持続的に高揚した、開放的な、またはいらだたしい気分が、少なくとも4日間続くはっきりとした期間があり、それは抑うつのない通常の気分とは明らかに異なっている。
自尊心の肥大: 自分は何でもできるなどと気が大きくなる。- 睡眠欲求の減少: 眠らなくてもいつも元気なまま過ごせる。
- 多弁: 一日中しゃべりまくったり、手当たり次第に色々な人に電話をかけまくる
- 観念奔逸: 次から次へ、アイデア(思考)が浮かんでくる。具体的には、文章の途中で、次々と話が飛ぶことなども含まれる。
- 注意散漫: 気が散って一つのことに集中できず、落ち着きがなくなる。
- 活動の増加: 仕事などの活動が増加し、よく動く。これは破壊的な逸脱行動にも発展しうる。
- 快楽的活動に熱中: クレジットカードやお金を使いまくって買物をする、性的逸脱行動に出る。
本人にとって、この状態を自覚することは難しい。そのため、医師にそのことを伝えることができず、症状の把握が難しいといえる。また、周りから見ても、いつもより仕事ができる、意欲が高い、熱心に仕事をしているという風にしか見えず、異常な状態であると認識されることはまずない。患者のなかにはこのエピソードの時に仕事で成功することが多い。しかし、疲れを知らず、睡眠時間を十分にとらない為、気がつかないまま、精神的にも肉体的にも疲労し、やがて大きく落ち込むことになる。そして再び抑うつエピソードを迎える。そのとき、軽躁病の時の行為を後悔することが多い。それが原因で自殺するものもいる為、II型であっても安全であると言うことはないことに注意しなければならない。
生活記録をつけるなど、客観的に生活を把握することが大事である。さらにそれを医師と共有して、的確な指導を受けることが必要である。また、家族にも協力を仰いで軽躁病エピソードの把握や助言を得なければならない[18]。
うつ病との違い
躁病から病気が始まれば双極性障害と診断可能であるが、抑うつから始まった場合には、うつ病と診断されることになり、明確に躁病あるいは軽躁病が現れるまでは適切な治療は実施できないことになる。診断が難しい。肉親に双極性障害の人がいる場合、発症年齢が若い(25歳未満)、幻聴・妄想などの精神病性の特徴を伴う場合、過眠・過食などの非定型症状を伴う場合などは、双極性障害の可能性が高まる。身体愁訴などの症状は少なく、精神運動制止が強いなどの特徴もある。自覚的にはうつ病であっても、親が双極性障害を持っている場合は、それを伝えることが望ましい。
病前性格はうつ病に特徴的な執着性格やメランコリー親和型性格とは異なり、社交的で気分が変わりやすい傾向(循環気質)が見られるとされてきた。しかし、前向き研究では確認されておらず[19]、最近では、こうした性格は、既に気分循環症を発症していたと考える方向にある。
他の障害の併存と鑑別
正常な気分の変動では、悲しみや高揚はあるが著しい苦痛や機能障害はない[10]。特に35歳以上で初めて発症した場合には、身体疾患や抗うつ薬、薬物の影響の可能性が念頭に入れられる[10]。
躁病エピソードは素人でもわかるくらい分かりやすい[20]。軽躁病エピソードしかない場合には双極II型障害であり、また軽躁病の期間が短いとか治療薬や薬物の影響があるとか、長く抑うつを呈していた人が正常な気分であるときに高揚とか変な感じを訴えたりもするため鑑別が難しく、家族歴が参考となることもある[21]。
双極性障害では合併も多い[2]。
双極II型の場合、50-60%の確率で並存が認められ[22][要出典]、2つ以上であることもまれではないという[23]。並存として多いものには、アルコールや薬物依存症が約30%[24]、過食症やむちゃ食い障害が13 - 25%[25][26]、パーソナリティ障害(特に境界性パーソナリティ障害)が30 - 40%[27]、パニック障害などの不安障害、などがある[2]。その他としては、ブリケ症候群、月経前緊張症候群、注意欠陥・多動性障害 (ADHD) などもある[2][28]。なお、双極性障害との鑑別がつきにくい疾患もある[29]。
- 境界性パーソナリティ障害 (BPD)
- 自殺未遂や対人関係の問題、気分の波や衝動性など、表面上の症状は似た点も多い。BPDは元来精神分析的な観点から定義されているが、診断基準上は行動面の特徴で診断するほかないため、判断を誤る可能性がある。見逃されやすい軽躁を確実に見極めることも重要である。アキスカルらは双極スペクトラムの患者がしばしばBPDと誤診されていると指摘した[30]。士気低下 (Demoralization) による行動化によりBPDと診断されている可能性もある[31]。また双極性障害の患者の約30%がBPDを合併しているとされ[32]、パーソナリティ障害の合併率としては最も多く、次いで演技性、反社会性、自己愛性パーソナリティ障害と続く[33]。双極II型などの双極素因者に安易に抗うつ薬や抗不安薬を投与し、“薬害性BPD”患者を作らないように注意する必要があるだろう[34]。
- 自己愛性パーソナリティ障害 (NPD)
- 自己愛性パーソナリティ障害は境界性パーソナリティ障害と同様に分裂(スプリッティング)が生じており、誇大的自己とそれを反転させた無価値な自己とを抱えている。現実が思う通りにならない事態に直面すると無価値な自己へと「転落」して深刻な抑うつを呈し、事態が思う通りに展開して誇大的自己へと復帰すると一転して躁的万能感を示す。自己意識と連動した抑うつと軽躁の交代によって、双極II型障害や、急速交代型(rapid cycler)としばしば誤診される。双極性障害における各相期の持続期間は通常4週間以上であり、パーソナリティ障害では4週を越えることは少ない。パーソナリティ障害の場合、薬物療法は奏功せず、対症療法の域を出ない[35]。
- 統合失調感情障害
- 双極I型障害の極期には幻聴・妄想を伴うことがあるが、統合失調感情障害では気分の症状がない時期にも精神病症状がある[10]。
- 注意欠陥・多動性障害
ADHDでは気分の高揚はない[21]。子供のイライラやかんしゃくはほとんどが正常か、注意欠陥多動性障害 (ADHD) などであり、流行する診断名に巻き込まれないよう[10]。ほとんどかんしゃくは非常に短期間であり、ここでいうエピソード的ではない[36]。#子供の双極性障害も参照。
- 物質・医薬品誘発性双極性障害
- アルコールカフェインなど、気分の変動が薬物の使用開始と中止に沿って、起きておさまり、適切な離脱の期間をすぎて気分の変動がおさまる[37]。DSM-5では、一部の抗うつ薬や向精神薬が躁病を起こしても、症状の数が十分でない、イライラといった程度では診断すべきではない、と記される。ステロイドが例に挙げられている。
- 他の医学的疾患による双極性障害
- 脳梗塞、甲状腺機能亢進症など、医学的疾患によって気分の変動が起きており、その身体疾患の治療によって症状が改善される[37][10]。DSM-5では、躁病を引き起こす最も知られたものに、クッシング病、多発性硬化症、脳卒中、外傷性脳傷害が例示されており、抑うつでは甲状腺機能低下症、ハンチントン病、パーキンソン病、外傷性脳傷害といったものが知られるが、その関連性が明確に確立されていないものもある。
診断補助
光トポグラフィーが、治療抵抗性のうつ病でかつ、統合失調症や双極性障害との鑑別が疑われる場合に使用されることがあるが、2016年に日本うつ病学会は、適切な診断を経ていない検査のみのよる診断に注意を促している[38]。
原因
双極性障害は遺伝要因の影響が強い。一卵性双生児の一致率は、サンプルサイズや診断基準によって多くの異なる報告があるが、40-80%程度である。
双子研究から推定された遺伝率は、研究によって異なるが80%前後と高い値を示すものが多い[39](遺伝率は個体間の差異のうち遺伝によって説明できる割合のことで、親から子に遺伝する確率ではない)。
双極性障害は遺伝に関係するとされているが、I型からはI型が、II型からはII型が遺伝するため、I型とII型は別の遺伝子に起因するものであると言われている。
脳画像解析は双極性障害の被験者と健康な被験者の間に、脳の様々な部位で容積の差異があることを明らかにした
関連遺伝子を多数持ち[40]、潜在的リスクのある人が、ストレスなどの外的要因[40]にさらされた時に発生すると考えられ、統合失調症と同様に、ストレス脆弱モデルという概念で説明されうる。メンデルの法則に従わないこと、一卵性双生児であっても発症の有無は70%程度しか一致しないことなどから、遺伝病とはみなされない。遺伝要因があっても生活習慣で回避できる可能性はある。社会リズムを保つことや、薬物乱用、ストレスを避けることなどは意義があると考えられる。
双極性障害は、神経細胞の細胞内のカルシウムイオンの制御能が変調をきたしているとの説がある[40]。リチウムイオンやバルプロ酸も、カルシウムシグナリングに影響し、作用する可能性も指摘されている。
しかし、はっきりとした原因や発病機構は分かっておらず、現在研究が進められている。
近年、グルタミン酸作動性神経伝達やミクログリアの異常が示唆されている[41]。
2017年1月24日、藤田保健衛生大学や理化学研究所、東京大学、大阪大学など全国32の大学・施設・研究チームによる共同研究で、日本人の双極性障害に関連する遺伝子の存在を明らかにした[42][43]。11番染色体にあるFADS遺伝子は血中脂質濃度に関わり、この遺伝子中の特定配列をもつ人は発症リスクが1.18倍にもなるという。また白色人種を対象とした研究では先の研究結果を分析し、発症に関わっているとみられる別の遺伝子などもみつかっている。海外では2016年末時点までに双極性障害のリスクとなる遺伝子配列は20種弱特定されているという。
疫学
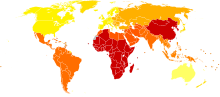
双極性障害の人口10万あたりDALY(2004年).
<180 180-185 185-190 190-195 195-200 200-205 | 205-210 210-215 215-220 220-225 225-230 >230 |
双極性障害は世界において6番目に増加しつつある疾患であり、一般人口の生涯有病率は3%である[44][45]。
生涯有病率は、米国ではおよそ4%[46]、英国ではI型が成人の1%、II型が0.4%ほどであった[2]。
日本では、生涯有病率は約0.2%とかなり低い[47]が、英米では1.0 - 4.0%の値が報告されている[11]。この大差は、人種差や環境因などによる可能性の他、研究方法の問題点(回収率など)、診断の困難さ、国家間による双極性障害治療のレベルの差の関与も考えられ、未だ結論は得られていない。うつ病と違い、明確な男女差はみられない[47]。
| 12ヶ月有病率 | 生涯有病率 | |||||
|---|---|---|---|---|---|---|
| 男性 | 女性 | 合計 | 男性 | 女性 | 合計 | |
| 双極性障害I型 | 0.0% | 0.06% | 0.03% | 0.1% | 0.06% | 0.08% |
| 双極性障害II型 | 0.07% | 0.12% | 0.09% | 0.11% | 0.16% | 0.13% |
| 大うつ病性障害(うつ病) | 1.17% | 3.08% | 2.13% | 3.84% | 8.44% | 6.16% |
| 気分変調症 | 0.2% | 0.44% | 0.32% | 0.35% | 1.08% | 0.72% |
双極II型に関しては定義が曖昧であることもあり、データにはばらつきがある[48]。これらの地域差は、面接の仕方や参加者の偏りなどによりバイアスがかかった結果である可能性もあるが、遺伝的要因、環境因である可能性も捨てきれず、今後の研究が待たれる[49]。
自殺リスクが高く、20年後の自殺率は6%以上で生涯では10%以上、自傷は30-40%のケースで起こっている[9]。
治療
躁・うつの再発を予防するための気分安定薬と呼ばれる一群の薬剤を中心とした薬物療法と、再発をコントロールしたり再発の兆候をモニターするなどの心理教育や、対人関係のストレスへの対処や社会リズムを一定に保つことを目指す対人関係社会リズム療法 (IPSRT) などの心理社会的介入が治療の両輪となる[1]。定期的なフォローアップが必要とされる[1]。再発率が高い為、一生涯の予防とコントロールが必要である[1]。
心理社会的治療
以下のような心理社会的治療は、I型・II型共に有効とされ、薬物療法との併用でのみ推奨される[8]。
心理教育
再発予防のために、服薬の継続性を高め、ストレスを管理する際、次のような内容を患者に教育する[50][51]。
第一に、躁状態やうつ状態が病的なものであると認識し、生活習慣を変えるよう助言する[7]。本人は、躁状態を心地良く感じ、病気であると思わないことや、躁状態に戻りたいとさえ考える人もいる[7]。
また、再発を繰り返す可能性のある慢性疾患であり、長期的治療を必要とすることを認識する。例えば糖尿病・高血圧などの慢性疾患のように、完全に治癒(服薬が必要ない状態)することはなく、最低2年間の服薬継続が必要と説明する[52]。再発の兆候を早期に発見する方法を考え、その際は医師と相談するよう教育する[7]。再発につながりやすいストレスを予測し、ストレスの乗り越え方(ストレス管理)を考える[7]。規則正しい睡眠時間を確保し、またアルコールや、その他の精神作用物質の摂取を避けるべきである[7]。生活習慣の改善は、永続なものとなりえることを認識する[7]。
社会的ネットワークの再活性化を提案する[7]。さらに重大なライフイベント(死別など)があった際には、支援を求める必要があることを教育する[7]。
対人関係社会リズム療法 (IPSRT)
うつ病にも用いられる対人関係療法 (IPT)に、社会リズム療法を組み合わせた治療法。再発予防に対する有効性が報告されている。対人関係療法では、良好な人間関係の形成に向けた介入・良い人間関係を築くためのスキル習得のサポートなどを通じて、対人関係のストレスを減らし、生活上の変化に適応しやすくすることを目指す。社会リズム療法は、双極性障害患者が、リズムの乱れ(徹夜など)に際して再発しやすいことに着目し、生活の時間(起きる時間、食事の時間、初めて人と会う時間、寝る時間など)を一定にすることを目指す[53]。
認知行動療法
双極性障害に対する認知行動療法は[50][51][54]、うつ状態では、否定的自動思考などの認知の歪みに焦点を当てて修正したり(「認知の歪み#改善」を参照)、日常生活の中で楽しみや達成感を感じる活動などを増やすことを通じて日々の活動性を高めることにより気分を改善させたりする(「行動活性化」も参照)という、単極性うつ病と同様の目的でも用いられる(詳細は、「うつ病#認知行動療法」を参照)[55]。
躁状態では、コーピングシート・コーピングカード(認知面での対処方法が示された認知的コーピングと行動面での対処方法が示された行動的コーピングから構成され、日常的に見ることができるもの)とチェックリスト(日々の気分や行動をチェックできるもの)を活用し、認知や気分にかかわらず安定した生活リズムを刻めるようサポートした事例がある[56]。
寛解期では、認知行動療法の技法を用いながら、前述の疾患教育と同様の目標を持って行う。
その他の精神療法
カウンセリング(来談者中心療法)は、傾聴、受容、共感などの技法を用いた精神療法の基本であるが、双極性障害では、こうした治療単独では、有効とは考えられない[57]。また、精神分析療法の有効性も証明されていない。
薬物療法
気分安定薬による再発予防を基本とする。その他、うつ病エピソードでは非定型抗精神病薬や気分安定薬の併用、躁病エピソードにおいては抗精神病薬の併用が行われる。非定型抗精神病薬のうち、オランザピン、クエチアピン、アリピプラゾールに関しては、抗躁効果に加え、再発予防効果も報告されている。うつ病エピソードにおける抗うつ薬の使用については議論がある[58][59]。
激しい躁病では抗躁効果に10日を要するリチウムに、追加して非定型抗精神病薬が用いられる[8]。特に抑うつエピソード以外の躁病、維持期には、気分安定薬同士、または非定型抗精神病薬とで併用されることもあるが、科学的証拠が十分でない組み合わせもある[8]。維持療法では、双極II型障害に対する薬物療法には明確なエビデンスがほとんどないため、頻回かつ重症、I型の家族歴が維持療法を行う目安が考えられるが判断は難しくケースバイケースとなる[8]。I型・II型どちらでも躁病を誘導するため、抗うつ薬の使用は慎重に[8]。
ガバペンチン、トピラマートは処方してはならない[60]。
気分安定薬
双極性障害の薬物療法の基本は、気分安定薬(英: mood stabilizer)による再発予防である[52]。3ヶ月毎の定期的なフォローアップが必要であり、最低2年間は気分安定薬の継続が必要である[52]。投与の中止は数週間から数か月かけて徐々に行う[52]。
種類には炭酸リチウム、バルプロ酸、カルバマゼピン、ラモトリギンなどがある[52][59]。リチウムはには自殺予防効果が確認されており、ラモトリギンは抑うつエピソードの予防効果が最も認められている[8]。特にリチウムの場合は、服薬が不規則であると効果がない上、中毒のリスクもあるため、薬を規則的に飲み有効血中濃度に保つことが重要であり、血液検査が可能な場合に限っての治療選択肢である[52]。
なお妊娠または授乳期には、気分安定薬を処方してはならない[1]。

リチウム塩は児童の躁病の治療にアメリカ食品医薬品局から唯一承認されている薬物である
リチウム(商品名リーマスなど)- 気分安定薬のうち、最も歴史が長く、その有効性についての科学的証拠もしっかりし安価であるため最も推奨される。再発予防効果、抗躁効果、抗うつ効果がある。また、自殺を予防する効果がある。激しい躁病では追加して非定型抗精神病薬が用いられる。陽気な躁(爽快気分が強い典型的な躁病)に対し有効という傾向がある。[8]
- 治療域と中毒域が近いため、血中濃度を定期的に測定する必要がある[52]。血液検査が不能か現実的ではない場合、リチウムを処方してはならないとWHOは勧告している[52]。
- 一般的な副作用としては、手や指先の震えがあり、治療域の血中濃度でも起きることが少なくない。そのほか、倦怠感、強い喉の渇きや脱水を起こすこともある。有効血中濃度を超えた場合、複視、ふらつき、意識障害、腎障害、嘔吐などの中毒症状が現れる。
胎児に心臓奇形を起こす恐れがあることから妊婦への投与は禁忌とされている。心臓病や腎臓病を患っている者への投与にも、注意を要する。- リチウム塩の処方を中断する場合は、最低4週間、できれば3ヶ月かけ徐々に減薬する必要がある[61]。
リチウムイオンが神経細胞を保護する役割をしているという報告があるが、詳しいメカニズムは現在研究中である。
バルプロ酸ナトリウム (VPA)(商品名デパケン、バレリンなど)- 元々はてんかんの治療薬であるが、フランスで抗躁効果が見出され、日本でも保険適応が認められている。抗躁作用があり、病相予防効果がある可能性もある。抗うつ効果は確実ではない。肝障害、高アンモニア血症など、リチウムとは異なる副作用があるが、てんかんの薬としての実績も長く、リチウムに比べると副作用が問題になることは少ない。徐放剤があるため、服薬回数を減らしやすく、患者の服薬負担を減らすことができる。胎児への催奇性はリチウムより高いとされる。不快躁病、怒る躁(易怒性を伴う躁病)、混合状態に対し有効との傾向が報告されている。プライマリケアの段階では処方すべきではない[62]。
- バルプロ酸ナトリウムの処方を中断する場合は、最低4週間かけ徐々に減薬する必要がある[63]。
カルバマゼピン (CBZ)(商品名テグレトールなど)- 躁病に対する次点のグループの治療だが、抑うつ、維持療法では、その他推奨されうる治療法の位置づけとなる[8]。元々はてんかん、三叉神経痛の治療薬であり、日本で、てんかんの精神症状との併発例を治療する過程で気分安定薬としての有効性が発見された。一般的な副作用としては、眠気や倦怠感、めまいなどであるが、ごくまれに、全身性の薬疹・肝機能障害・造血機能障害などが生じることがあり、重篤な状態となる場合もある。リチウムと同様に、有効血中濃度を超えると中毒症状が現れるため、定期的な血中濃度測定が必要である。またグレープフルーツを摂取するとカルバマゼピンの濃度が上昇するため、服用中は食べないようにするべきである。この薬の特徴的な副作用として、音が本来のものとずれた音程で感じられてしまう(半音の半分程度低く、あるいは高く感じられる)というものがある。
ラモトリギン(商品名ラミクタール)- 躁病に対して推奨されない治療となり、抑うつエピソード、維持療法に用いられる[8][64]。元々はてんかんの薬である。2011年7月に、日本でも双極性障害の再発・再燃予防への適応が認められた。スティーブンス・ジョンソン症候群などの、死亡率も高い重篤な全身性の発疹が生じる場合がある薬なので、少量から徐々に増量していく必要がある。また、バルプロ酸との併用時には特に血中濃度が上がりやすいため、2日に1回の服用から開始するなど、服用に際しては医師の指導の遵守が不可欠である。その他の副作用としては、頭痛、傾眠、めまい、肝障害などがある。
- ラモトリギンの処方を中断する場合は、最低4週間かけ徐々に減薬する必要がある[65]。
抗精神病薬
WHOガイドラインでは、抗精神病薬は急性躁エピソードの治療選択肢のひとつとして挙げられている[1]。
抗精神病薬は、定型抗精神病薬(第一世代)と、非定型抗精神病薬(第二世代)とに分けられる。後者は、手足が動く遅発性ジスキネジア(錐体外路症状)が定型より少ないとされ、代わりに糖尿病につながるような代謝異常の問題が顕著という特徴がある。多くの抗精神病薬について、抗躁効果が報告されている。
日本で、躁病に対して保険適応が認められている薬剤としては、定型抗精神病薬であるハロペリドール、クロルプロマジン、レボメプロマジン、スルトプリド、チミペロン(注射剤のみ)、そして非定型抗精神病薬のオランザピン、アリピプラゾールがある[8]。一方、非定型抗精神病薬では、オランザピンとクエチアピンは抑うつエピソードにも使われ、維持療法でも最も推奨されるリチウムの次点で一部の非定型抗精神病薬が推奨されている[8]。
オランザピン(商品名 ジプレキサ)- 抗躁効果、抗うつ効果、再発予防効果があることが報告されており、日本では2017年時点で躁にもうつにも適応がある唯一の薬剤で、副作用には食欲亢進、体重増加、脂質異常、糖尿病誘発などがある[8]。
クエチアピン(商品名 セロクエル)- 日本のガイドラインで抗うつ効果にも言及されている非定型抗精神病薬は、上記のオランザピンとこのクエチアピンのみとなり、本薬では躁への適応はないが、躁病、抑うつ、維持期の全般での使用は推奨される[8]。同様のオランザピン同様の副作用があり糖尿病には禁忌である[8]。
抗精神病薬の処方を中断する場合は、最低4週間かけ徐々に減薬する必要がある[66]。
抗うつ薬
双極性障害では、抗うつ薬の処方によって躁状態が誘発される可能性が否定できないため、処方は慎重を要し、患者には躁転リスクを説明すべきであり[67]、かつ抗うつ薬単体では処方すべきではない[58]。WHOガイドラインでは、中重度の抑うつエピソードの場合には気分安定薬との併用の元で、抗うつ薬を選択肢としているが[67]、できる限り徐々に処方を中止する方向とするよう勧告されている[58]。患者自身が躁転を感じたら即座に医師に連絡し、適切な対応法を聞くことは重要である。
双極性障害の抑うつエピソードに対して、抗うつ薬を併用して良いかどうかは、完全な結論には至っていないが現在の証拠からは推奨されていない[8]。イミプラミンなどの「三環系抗うつ薬」と呼ばれる、古いタイプの抗うつ薬については、躁転のリスクが、SSRI(選択的セロトニン取り込み阻害薬)などの新しいタイプの抗うつ薬より高い[8]。
抗不安薬
躁病であり、興奮が強い場合(怒りや攻撃性が見られる場合)や不安・焦燥・緊張の緩和に用いることがある[58]。気分安定薬の効果が現れるまでの間(2 - 3週間程度)、不安・焦燥・興奮などを鎮静するため併用することもあるが、ベンゾジアゼピン依存症のリスクもあり、漫然と長期に使用すべき薬剤ではなく、症状が改善しだい徐々に中止すべきである[58]。
服薬継続の必要性
双極性障害の維持療法(再発予防)のためには、継続的に服薬することが重要である(最低2年間)[52]。医師の処方を守って服薬することを、服薬遵守あるいは英語でアドヒアランス(英: adherence)、あるいは服薬コンプライアンス(英: drug compliance)と言う。しかし、服薬の必要性が充分理解できていないこと、副作用を不快に感じること、一度に複数の種類の薬が処方されることで混乱することなどにより、服薬が不規則になったり中断することがある。
医師や薬剤師から病状やそれに対して現在行われている治療がどのようなものであるのか十分な説明を受け理解すること、家族など周囲の人も服薬に協力すること、医師は定期的のフォローアップし再発をモニターすることが重要である[52]。
その他の治療法
電気けいれん療法は他の介入に効果を示さない、難治性のうつ状態や激しい躁状態に対して行うことがある[68]。妊娠中も禁忌ではない。副作用としては記憶力の低下がある。
断眠療法は、双極性障害のうつ状態の効果が示されたこともあったが[69]、効果が一過性な上、躁転のリスクもあり、IPSRTの有効性が認められている現在、推奨される治療法とは言えない。
鍼治療は、双極性障害ならびに、関連疾患を伴った患者に有効な場合もある。[70][71]
漢方薬は抑肝散、甘麦大棗湯加味逍遥散、黄連解毒湯等、漢方薬が有効なこともある。エビデンスレベルは高くない。[72]
タウリン:一部の栄養療法士によるとタウリンが細胞膜安定化作用を持つことからリチウムに代わる代替療法になると主張される。エビデンスは明らかでない。[73]
子供の双極性障害
初回の発病は15-19歳からであり、12歳以下は稀とされる[2]。小児期における双極性障害の発生率は1 - 5%程度ではないかとみられているが、数値の正確性も含め、様々な議論や研究が行われている[74]。こうした症例は、突然に衝動性、攻撃性を示す一方、そのような状態を示す時以外は持続的に不快気分を示す場合が多く、双極I型障害、双極II型障害の診断基準を満たさないことから、「特定不能の双極性障害」「非定型双極性障害」と診断される症例が多い[67][75]。
DSM-IVのアレン・フランセス編纂委員長は、DSM-IV発表以降、米国で小児双極性障害が40倍[注 1]に増加したことについて、「育児上の問題、子どもの発達の問題すべてが双極性障害の証拠として解釈されてしまいました」「多くの子どもが幼い年齢であっても高用量の薬を処方されていて、子どもたちには非常に有害です」と述べている[76]。アメリカ精神医学会が定めるガイドラインであるDSM-5のドラフトでは、こうした問題に対応するため、新たに「重篤気分調節症」[80]という診断基準が提案されている。(なお、DSM-5ドラフトでは、当初「Temper Dysregulation Disorder with Dysphoria」(神経不安を伴う気分調節障害)という診断名が提案されたが、パブリックコメントの募集の後、上記のように変更された。)
DSM-5では、重篤気分調節症 (DMDD) は抑うつ障害群の章に記載されている。
アレン・フランセスは、重篤気分調節症の診断名を使用しないよう推奨する[10]。子供の双極性障害の診断を受けた例では、ほとんどの場合が躁とうつの循環ではなくエピソードではないかんしゃくなどを起こしているのみであり、そのような見解を裏付ける検証はなされておらず、製薬会社から支援を受けた「指導的な研究者や医師」が型にとらわれないように診断するよう促したことがあるが、正常な範囲であることもあり、また従来からよく使われた診断に伴った治療法の方が合っている可能性がある[36]。診断名がレッテルとなったり、何かを諦めることにつながったり、保険に入るのが難しくなったり、子供の人生を歪めることもあり、またとりわけ肥満や糖尿病のリスクを増加させる可能性のある不適切な抗精神病薬の使用は控えることを推奨している[36]。
支援
障害の程度などに応じて、精神障害者保健福祉手帳2級ないし3級の取得が可能である。また、精神障害者自立支援による医療費負担の1割への低減、市町村による精神障害者医療費負担減免などの支援が受けられる。他に病院・診療所のデイケア(復職支援を行うリワークなど)がある。リワークについては、高齢者・障害者・求職者職業センターも実施している。なお、患者当事者達による自助会も各地で頻繁に行われている。
歴史
躁状態とうつ状態が同一の患者に現れるという双極性障害の概念は、1850年代のフランスやドイツなどのヨーロッパで確立され、当時は循環精神病、気分循環症、重複精神病などと呼ばれた[81]。1899年、エミール・クレペリンは、躁とうつという両極の症状が現れることよりもその周期性を重視し、単極性うつ病(うつ病)を双極性うつ病に含め、これらを躁うつ病 (manic-depressive illness) と命名した[82]。しかしその後1960年代になると、AngstやCarlo Perrisらの臨床研究によって、うつ病と躁うつ病は異なる疾患であると考えられるようになり[83]、さらに1970年代に、アメリカのDunnerらが双極性障害の中でもそれぞれ異なる経過をたどる患者がいるとして、双極I型障害、双極II型障害などを定義づけ、遺伝研究などから、II型はI型のたんなる軽症型ではなく異なるカテゴリーに属すると考えた[84][85]。
一方、クレペリンの躁うつ一元論の影響を受けたアキスカルは、抑うつ神経症の20%の患者が双極性障害の経過をたどっていることを見出し、うつ病と思われている症例の中に、躁状態が軽微であるために見過ごされているケースがあることを指摘。双極性障害の概念を拡張し、1983年により広義の双極スペクトラムを提唱するに至った[86]。2005年5月、文部科学省科学技術政策研究所の第8回デルファイ調査報告書によると2020年迄に双極性障害の原因が分子レベルで解明されると予測している。
DSM-IVのアレン・フランセス編纂委員長は、双極性障害に分類されれば副作用の危険性のある治療が行われ、うつ病と診断されれば抗うつ薬を投与され躁病を誘発しかねないという、その間に、DSM-IVに双極II型障害を設けた方が安全な治療が行われるだろうと判断した一方で、製薬会社はかすかな気分の高揚に双極性障害を疑うという積極的なキャンペーンを開始し、誤診され不要な薬を処方される事態も引き起こした[20]。アレン・フランセスは「双極II型を診断基準に追加したのは、患者さんを抗うつ薬による医原性の弊害から守るためでした」と述べている。DSM-IV発表以降、アメリカ合衆国では双極性障害が2倍に増加している。急増は日本も同様である。[76]
芸術的才能との関連
多くの芸術家が双極性障害であったとされており、病跡学の観点から関心が持たれ、双極性障害と創造性についてたびたび議論されている[87]。2005年に行われた調査では、双極性障害の親を持つ子供は、創造性のテストで他の群より高得点であったとの報告もある[88]。2006年のスタンフォード大学の調査では、双極性障害の患者は創造性が高かったとの結果が出ている。しかしそうでない結果もあり、双極性障害と創造性の関係性を示す根拠にはならなかった[89]。また、全米作家協会のメンバーに行った調査では、作家に有意に多かったとの報告もあるが、サンプル数が少なく根拠を示すには確実ではないとされる[90]。
イギリスでは、俳優のジェレミー・ブレット[91]やスティーブン・フライといった著名人が双極性障害であることを告白したことや、双極性障害に関するテレビの特集などを通じて認知度が高まっており、安易に自己診断する人が増えているという。同国のダイアナ・チャン博士とレスター・シアリング博士は、BBCの番組に対し、「精神疾患の比較的穏やかな側面が描かれており、暴力などのリスクとの強い結びつきについてはほとんど言及されていない」と注意を促している[92]。
その他有名人の双極性障害では、画家ではミケランジェロ、ゴッホ、作家ではゲーテ、スウィフト、マルキ・ド・サド、バルザック、ディケンズ、レフ・トルストイ、ジャン・ジュネ、ヴァージニア・ウルフ、ヘミングウェイ、ジャック・ケルアック、哲学者ではキルケゴール、ニーチェ、政治家ではニキータ・フルシチョフ[93]やウィンストン・チャーチル、音楽家ではベートーヴェン[94]、シューマン[95]、ブライアン・ウィルソン[96]、ニルヴァーナのカート・コバーン[97]、ガンズアンドローゼズのアクセル・ローズ、俳優ではヴィヴィアン・リー、ジャン=クロード・ヴァン・ダム[98]、リンダ・ハミルトン[99]、キャサリン・ゼタ=ジョーンズ[100]、デミ・ロヴァートなどが知られている。
日本人では作家の太宰治、宮沢賢治、夏目漱石[101](但し一般的には神経衰弱とされていて、他に統合失調症など諸説がある)、北杜夫、坂口安吾、遠藤周作、北杜夫[102]、開高健、中島らも[103]、絲山秋子[104]、諏訪哲史[105]が知られており、他にミュージシャンで俳優の玉置浩二、俳優の田宮二郎[106]、タレントの泰葉、書誌学者の谷沢永一、現代美術家の大山結子、作家で建築家の坂口恭平[107]もいる。なお近年になって双極性障害の当事者アーチスト達による創作活動も活発化している。
ゲーテは、クレッチマーやメビウスによって双極性障害だと考えられている[108][109]。また、ゴッホについては専門家の間でも見解が分かれており、フランスのミンコフスカはてんかん説、ドイツのカール・ヤスパースは統合失調症説を説いた[101]。
注釈
^ 出典の日本語記事(2012年8月、10月)には20倍と記載されているが、聞き取り間違いなどの可能性がある[76]。同委員長はブログ(2012年4月)で40倍と述べている[77]。また、他の英語記事(2012年5月、2013年5月)でも40倍になっている[78][79]
。
出典
- ^ abcdef世界保健機関 2010, BPD.
- ^ abcdefghi英国国立医療技術評価機構 2014, Introduction.
- ^ ab“Mental disorders - Factsheets”. 世界保健機構 (2014年8月). 2015年8月1日閲覧。
^ Bipolar And Related Disorders,” DSM-5.
^ 『ICD-10』 第5章 「精神及び行動の障害」 F30-F39 気分〔感情障害〕
^ 『ICD-10』 第5章 「精神及び行動の障害」 F31 双極性感情障害<躁うつ病>
- ^ abcdefghij世界保健機関 2010, BPD2.
- ^ abcdefghijklmnopq日本うつ病学会 2017.
- ^ abcAnderson, IM; Haddad, PM; Scott, J (2012年12月27日). “Bipolar disorder.”. BMJ (Clinical research ed.) 345: e8508. doi:10.1136/bmj.e8508. PMID 23271744.
- ^ abcdefgアレン・フランセス 2014, pp. 64-68.
- ^ abGoodwin FK, Jamison KKR. Manic-Depressive Illness: Bipolar Disorders and Recurrent Depression. Second Edition. Oxford University Press, 2007
^ Bowden, C. L. (2001年). “Strategies to reduce misdiagnosis of bipolar depression”. Psychiatric services (Washington, D.C.) 52 (1): 51–55. doi:10.1176/appi.ps.52.1.51. PMID 11141528.
^ Muzina, DJ; Kemp, DE; McIntyre, RS (2007 Oct–Dec). “Differentiating bipolar disorders from major depressive disorders: treatment implications”. Annals of Clinical Psychiatry 19 (4): 305–12. doi:10.1080/10401230701653591. PMID 18058287.
^ 秋山剛、酒井佳永、松本聡子「双極スペクトラムと気質」『こころの科学 No.131』2007年1月
- ^ abcd“DSM-Ⅳ-TRに基づく診断基準”. 2015年8月1日閲覧。
- ^ abc“双極性障害(躁うつ病)とつきあうために”. 2015年9月29日閲覧。
^ 志水彰ほか『精神医学への招待』改訂2版, 南山堂, 2005年, pp 95-96に具体例あり。
^ モニカ・ラミレツ・バスコ「バイポーラー(双極性障害)ワークブック―気分の変動をコントロールする方法」星和書店(2007).
^ Angst, J., and Clayton, P. (1986) Premorbid personality of depressive, bipolar, and schizophrenic patients with special reference to suicidal issues. Compr Psychiatry 27, 511-532, 1986
- ^ abアレン・フランセス 『〈正常〉を救え―精神医学を混乱させるDSM-5への警告』 大野裕(監修)、青木創(翻訳)、講談社、2013年10月、236-238頁。ISBN 978-4-06-218551-6。 'Saving Normal, 2013.
- ^ abアレン・フランセス 2014, pp. 69-73.
^ Vietaら (2000), Susanら (2001)[要文献特定詳細情報]
^ 鷲塚伸介「双極性障害軽症例における診断学的問題点 49号」第13巻第1号、精神科診断学、2002年3月。
^ Cassidy,F.,Ahearn,E.P.,Carroll,B.J. (2001年). “Substance abuse in bipolar disorder”. Bipolar Disord 3: 181-188.
^ Angst,J (1998年). “The emerging epidemiology of hypomania and bipolar II disorder”. J Affect Disord 50 (143-151).
^ Kruger,S.,Shugar,G.,Coole,R.G (1996年). “Comorbidity of binge eating disorder and partial binge eating disorder with bipolar disorder”. Int J Eat Disord 19: 45-52.
^ George, E. L et al (2003)、Broeger, P et al (2003)、Preston, G. Ae et al (2004)[要文献特定詳細情報]
^ 内海健 (2006)
^ 加藤忠史 (2011)
^ Akiskal, H. S., and Mallya, G. (1987) Criteria for the "soft" bipolar spectrum: treatment implications. Psychopharmacol Bull 23, 68-73
^ 内海健 (2006)
^ Akiskal HS (1985). Chen S, Davis G, et al. Borderline: an adjective in search of a1 noun. J Clin Psychiatry; 46:41−8
^ Zarate CA JR, Tohen M. (1999) Bipolar disorder and comorbid axis II disorders. In:Tohen M, editor. Comorbidity of Affective Disorders. New York: Marcel Dekker, Inc
^ 佐藤裕史「「境界例」と双極性障害II型 ― 見立てと治療上の留意点について」第30巻、精神療法、2004年。
^ 市橋秀夫 (2006) pp. 89 - 97.
- ^ abcアレン・フランセス 2014, pp. 69-70.
- ^ abアレン・フランセス 2014, pp. 75-77.
^ (pdf) 双極性障害およびうつ病の診断における光トポグラフィー検査の意義についての声明 (Report). 日本うつ病学会. (2016-11-29). http://www.secretariat.ne.jp/jsmd/link/pdf/nirs_statement.pdf 2016年12月28日閲覧。.
^ “Heritability of bipolar spectrum disorders. Unity or heterogeneity?”. Journal of Affective Disorders 106 (3): 229–240. (2008年). doi:10.1016/j.jad.2007.07.001. PMID 17692389.
- ^ abc“躁うつ病(双極性障害)の原因”. 2015年8月6日閲覧。
^ Data-Franco J (2017年1月4日). “Beyond the therapeutic shackles of the monoamines: New mechanisms in bipolar disorder biology.”. en:Progress in Neuro-Psychopharmacology & Biological Psychiatry. 72: 73-86. doi:10.1016/j.pnpbp.2016.09.004. PMID 27616052. http://www.sciencedirect.com/science/article/pii/S0278584616301981.
^ そううつ病発症に関連する遺伝子発見 2017年1月25日 読売新聞
^ そううつ発症、脂質代謝遺伝子が関連−藤田保健衛生大など解明、予防・治療法に道2017年1月25日 日刊工業新聞
^ Schmitt A, Malchow B, Hasan A, Falkai P (2014年2月). “The impact of environmental factors in severe psychiatric disorders”. Front Neurosci 8 (19). doi:10.3389/fnins.2014.00019. PMC 3920481. PMID 24574956. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3920481/.
^ Boland EM, Alloy LB (2013年2月). “Sleep disturbance and cognitive deficits in bipolar disorder: toward an integrated examination of disorder maintenance and functional impairment”. Clin Psychol Rev 33 (1): 33–44. doi:10.1016/j.cpr.2012.10.001. PMC 3534911. PMID 23123569. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3534911/.
^ “Burden of Mental Illness”. アメリカ疾病対策予防センター. 2015年8月1日閲覧。
- ^ ab川上憲人 (2006). 『特定の精神障害の頻度、危険因子、受診行動、社会生活への影響』 こころの健康についての疫学調査に関する研究. 分担研究報告書 (Report). 平成18年度厚生労働科学研究費補助金(こころの健康科学研究事業). http://www.ncnp.go.jp/nimh/keikaku/epi/Reports/H18WMHJR/H18WMHJR03.pdf 2012年3月23日閲覧。.
^ 川上憲人「双極性障害の疫学」、『こころの科学』第131巻、2007年1月、 18-21頁。
^ 加藤忠史 (2011)
- ^ ab“Bipolar Disorder in Adults”. 2015年8月10日閲覧。
- ^ ab“双極性障害ABC”. 2015年8月10日閲覧。
- ^ abcdefghij世界保健機関 2010, BPD4.
^ 水島広子 『対人関係療法でなおす 双極性障害』 創元社、2010年。ISBN 978-4-422-11463-7。
^ “躁うつ病(双極性障害)の治療方法”. 2015年8月10日閲覧。
^ 英国国立医療技術評価機構 2014, Chapt.1.2.5.
^ 伊藤 絵美 (2008). 事例で学ぶ認知行動療法 誠信書房, 99-100頁.
^ “双極性障害(躁うつ病)”. 2015年8月10日閲覧。
- ^ abcde世界保健機関 2010, BPD3.
- ^ ab日本うつ病学会 2012.
^ 英国国立医療技術評価機構 2014, Chapt.1.10.4.
^ 英国国立医療技術評価機構 2014, Chapt.1.10.25.
^ 英国国立医療技術評価機構 2014, Chapt.1.2.8.
^ 英国国立医療技術評価機構 2014, Chapt.1.10.31.
^ 英国国立医療技術評価機構 2014, Chapt.1.5.10.
^ 英国国立医療技術評価機構 2014, Chapt.1.10.39.
^ 英国国立医療技術評価機構 2014, Chapt.1.10.13.
- ^ abc世界保健機関 2010, BPD1.
^ 英国国立医療技術評価機構 2014, Chapt.1.5.22.
^ 睡眠医療 第2巻 第1号 2007 特集 うつと睡眠をめぐって 「8.うつ病の時間生物学的治療」(株)ライフサイエンス
^ 双極性障害の加療中に生じた遅発性ジストニアに対する鍼治療
^ 双極性障害に月経障害を合併した症例の鍼灸治療
^ 精神疾患・発達障害に効く漢方薬―「続・精神科セカンドオピニオン」の実践から (精神科セカンドオピニオン)内海 聡
^ うつ―もう一つの解決法 | ジョーン・マシューズ ラーソン
^ ティモシー・E. ウィレンズ 『わかりやすい子どもの精神科薬物療法ガイドブック』 星和書店、2006年。ISBN 9784791105984。 p238
^ 加藤忠史, 金生由紀子 (2006). 臨床精神医学 10月号 特集「双極性障害」「小児・思春期の双極性障害~近年の増加の要因について」
- ^ abc精神医学「DSM-5をめぐって─Dr. Allen Francesに聞く Archived 2013年10月4日, at the Wayback Machine.」医学書院2012年8月(54巻8号)
^ Allen Frances (2012年4月3日). “The False Epidemic of Childhood Bipolar Disorder"”. The Huffington Post.
^ Margaret Wente (2012年5月5日). “Is anybody normal any more?”. The Globe and Mail.
^ Michael Mechanic (2013年5月14日). “Psychiatry's New Diagnostic Manual: "Don't Buy It. Don't Use It. Don't Teach It."”. Mother Jones.
^ “DSM-5 Draft D 00 Disruptive Mood Dysregulation Disorder”. American Psychiatric Association (2012年). 2012年3月23日閲覧。
^ 加藤忠史 (2011)
^ Emil Kraepelin 『精神医学教科書 第6版』 1899年
^ Angst, J., et al. (1973) The cource of monopolar depression and bipolar psychoses. Psychiatr Neurol Neurochir 76, 489-500
^ Coryell, W., et al (1984) A family study of bipolar II disorder. BrJ Psychiatry 145, 49-54.
^ Coryell, W., et al (1999) Bipolar II disorder; the importance of hypomania. In Bipolar Disorder. Clinical Course and Outcome (Goldberg JF, H. M., ed) 219-236, American Psychiatric Press
^ Akiskai, H. S.: Soft Bipolarity - A footnote to Kraepelin 100 years later - 広瀬徹也訳
^ 加藤忠史 (2011)
^ Children Of Bipolar Parents Score Higher On Creativity Test, Stanford Study Finds ScienceDaily (Nov. 9, 2005)[1]
^ Santosa CM, Strong CM, Nowakowska C, Wang PW, Rennicke CM, Ketter TA (2007年). “Enhanced creativity in bipolar disorder patients: a controlled study”. J Affect Disord 100 (1-3): 31–9. doi:10.1016/j.jad.2006.10.013. PMID 17126406.
^ Nancy Coover Andreasen (1987). Creativity and mental illness: prevalence rates in writers and their first degree relativess. Am J Psychiatry 144, 1288-1292
^ TBE: Jeremy Brett FAQ - Frequently Asked Questions
^ “「自分は双極性障害」と言う人が増えている、英論文”. AFPBB News (2010年3月2日). 2012年3月23日閲覧。
^ 内海健 (2006)
^ [2]
^ アラン・ウォーカー 『大作曲家シリーズ1 シューマン』横溝亮一訳、東京音楽社、1986年
^ 「the guardian」The astonishing genius of Brian Wilson Friday 24 June 2011
^ “ニルヴァーナ”. The Compleat Beatles (2006年6月). 2012年3月23日閲覧。
^ 『about.com』Jean-Claude Van Damme - Actor July 20, 2009
^ 精神疾患を抱えながらも、"最強の女性"であり続けるリンダ・ハミルトン - エキサイト(2010年8月16日)
^ C・ゼタ・ジョーンズ、そううつ病で入院 - AFPBB News(2011年4月14日)
- ^ ab仲間秀典 『開高健の憂鬱』 文芸社、2004年。ISBN 978-4835568942。
^ 北 杜夫、斎藤 由香 『パパは楽しい躁うつ病』 朝日新聞出版、2009年。ISBN 978-4022504999。
^ 中島らも 『心が雨漏りする日には〈青春文庫〉』 青春出版社、2005年。ISBN 978-4413093187。
^ 「読売新聞」躁うつ病(1)闘病が作家への転機 - ヨミドクター(読売新聞)(2009年11月5日)
^ 諏訪哲史『アサッテの人』文庫版あとがき(講談社文庫)(2010年7月15日発行)ISBN 978-4062767002
^ 梨元勝 『芸能事件40年 田宮二郎の巻』
^ 『坂口恭平 躁鬱日記』医学書院 (2013/12/9)
^ E・クレッチュマー、内村 祐之訳 『天才の心理学』 岩波書店、1982年。ISBN 978-4003365816。
^ Möbius, PJ: Über das Pathologische bei Goethe. Mattes and Seitz Verlag, 1898.
参考文献
診療ガイドライン
mhGAP Intervention Guide for mental, neurological and substance use disorders in non-specialized health settings (Report). 世界保健機関 (WHO). (2010年). ISBN 9789241548069. http://www.who.int/mental_health/publications/mhGAP_intervention_guide/en/.
CG185: Bipolar disorder: the assessment and management of bipolar disorder in adults, children and young people in primary and secondary care (Report). 英国国立医療技術評価機構. (2014年7月). http://www.nice.org.uk/guidance/CG185/.
日本うつ病学会治療ガイドライン I.双極性障害 2012 (Report). 日本うつ病学会. (2012年). http://www.secretariat.ne.jp/jsmd/mood_disorder/.
日本うつ病学会; 加藤忠史、神庭重信、寺尾岳、山田和夫ほか (2017-11-30) (pdf). 日本うつ病学会治療ガイドライン I.双極性障害 2017 (Report) (第3改訂 ed.). 日本うつ病学会. http://www.secretariat.ne.jp/jsmd/mood_disorder/img/171130.pdf 2018年4月20日閲覧。.
その他
アレン・フランセス、大野裕(翻訳)、中川敦夫(翻訳)、柳沢圭子(翻訳) 『精神疾患診断のエッセンス―DSM-5の上手な使い方』 金剛出版、2014年3月。ISBN 978-4772413527。、Essentials of Psychiatric Diagnosis, Revised Edition: Responding to the Challenge of DSM-5®, The Guilford Press, 2013.
加藤忠史 『双極性障害 第2版 ― 病態の理解から治療戦略まで』 医学書院、2011年。ISBN 978-4260013291。http://www.igaku-shoin.co.jp/bookDetail.do?book=31440。
志水彰ほか 『精神医学への招待 改訂2版』 南山堂、2005年。ISBN 4-525-38352-6。
上島国利(監)市橋秀夫(編) 『精神科臨床ニューアプローチ 5 パーソナリティ障害・摂食障害』 メジカルビュー社、2006年。ISBN 9784758302302。
Goodwin FK, Jamison KKR. (2007年), Manic-Depressive Illness: Bipolar Disorders and Recurrent Depression. Second Edition., Oxford University Press, ISBN 978-0195135794
神庭重信 編 『気分障害の診療学 新世紀の精神科治療 新装版第2巻』 中山書店、2008年。ISBN 978-4-521-73049-3。http://www.nakayamashoten.co.jp/cgi-bin/menu.cgi?ISBN=978-4-521-73049-3。
内海健 『うつ病新時代 ― 双極 II 型障害という病(精神科医からのメッセージ)』 勉誠出版、2006年。ISBN 978-4585052845。
関連項目
非定型精神病 - てんかんと双極性障害の両方の症状がある患者に対してんかんの治療薬であるカルバマゼピンを用いたところ双極性障害に対し効果があることが日本で発見され、上記のようにカルバマゼピンが双極性障害の治療予防薬として用いられるようになった。
外部リンク
Bipolar disorder - NICE Pathway
躁うつ病(双極性障害) 厚生労働省
躁うつ病(双極性障害)とつきあうために日本うつ病学会双極性障害委員会編
双極性障害 - 脳科学辞典
双極性障害 MSDマニュアル家庭版
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||